
Светлане Владимировне
Гашевой
или пишите ей
в Telegram по тел.
8 (912) 053-83-46
Информация о беременности
Памятка для планирующих беременность:
- мазок бактериоскопия;
- онкоцитология;
- ПЦР-тест для определения Ch.trachomatis, N.gonorrhoeae, T.vaginalis, M.genitalium;
- Флюорография;
- ОАМ (общий анализ мочи);
- ОАК (общий анализ крови);
- Глюкоза в плазме венозной крови (сахар);
- ИФА сифилис, ВИЧ, гепатиты В и С;
- ТТГ (гормон щитовидной железы);
- антитела класса M и G к вирусу краснухи;
- УЗИ органов малого таза на 5-7 день цикла;
- УЗИ молочных желез (с 40 лет ММГ) на 7 — 10 день цикла;
- консультация терапевта и стоматолога;
- консультация уролога для мужчин.
Модификация образа жизни:
- снизисть стрессовые нагрузки;
- нормализовать режим сна и бодрствования;
- обеспечить умеренную физическую нагрузку;
- сбалансированный рацион питания и нормализация массы тела;
- прегравидарная вакцинация (АДС, против гепатита, против краснухи, против кори);
- начать прием фолиевой кислоты 400 мкг по 1т 1раз в день за 3 месяца до планируемой беременности и 3 месяца во время беременности.

О понятии нормальной беременности
Нормальная беременность – одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37 – 41 недель, протекающая без акушерских или перинатальных осложнений.
Нормальная беременность может наступить самопроизвольно или после вспомогательных репродуктивных технологий.
Жалобы, характерные для нормальной беременности
Зачастую во время беременности появляются симптомы, которые пугают будущую маму. Давайте разберѐмся, какие изменения считаются нормой беременности.
Тошнота и рвота. С этим симптомом знакома каждая 3я беременная. Если рвота не более 2-3 раз в сутки, чаще натощак, не нарушает общего состояния – это физиологический признак беременности. Выход – кушать чаще, малыми порциями, исключить из рациона жирные, жареные блюда, шоколад, острые блюда, газированные напитки, кофе, крепкий чай. Тошнота и рвота прекращаются обычно к 16-20 неделям. При плохом самочувствии – обратитесь к врачу.
Болезненность молочных желѐз в 1м триместре беременности. Гормональные изменения приводят к отѐчности и нагрубанию молочных желѐз. Постепенно болевые ощущения пропадут. Подберите удобное бельѐ. Боли внизу живота. Могут возникать при натяжении связочного аппарата матки во время еѐ роста (ноющие боли или внезапная колющая боль внизу живота). А после 20 недель – тренировочные схватки. Длительность до 1 минуты, не регулярные. Разобраться где норма, где патология поможет врач на приѐме.
Изжога. Частый симптом в 3м триместре беременности. Чем помочь себе: не принимать горизонтальное положение после еды, кушать маленькими порциями, соблюдать диету из предыдущего пункта, носить свободную одежду, не сдавливающую область желудка. Запоры. Беременные часто сталкиваются с запорами. Их возникновение также связано с гормональными изменениями в организме женщины. Включите в рацион больше зелени, овощей и фруктов. Не помогает, обратитесь к врачу.
Геморрой. Проявляется у 8-10% женщин. Как помочь себе: справиться с запорами – Кушать больше клетчатки, пить достаточно воды, не забывать о физической активности. Не наступает облегчение, обратитесь к терапевту или проктологу.
Варикозная болезнь развивается у 20-40% женщин. Причина: повышение венозного давления, тонус стенки сосудов снижен. Поможет: ношение компрессионного трикотажа. При выраженном расширении вен нижних конечностей обратитесь к сосудистому хирургу.
Более обильные выделения из влагалища без дискомфорта, зуда – норма беременности.
Боль в спине. Большинство беременных сталкиваются с этой проблемой на 5-7 месяце беременности. Причины: растѐт нагрузка на спину, смещается центр тяжести, снижается тонус мышц. Увеличьте физическую активность.
Боли в лобке. Достаточно редкая проблема. Появляется на поздних сроках беременности. Носите бандаж.
Покалывание, жгучая боль, онемение руки, снижение чувствительности, работоспособности кисти.
Вот с таким неожиданным симптомом сталкиваются до 62% беременных. Мы убедились, что многие симптомы нормальной беременности можно сгладить благодаря правильному рациону и умеренной физической нагрузке.

Правильное питание во время беременности
По многим причинам (экономическим, культурным, религиозным и другим) подавляющее большинство людей питаются нерационально. Это вносит весомый вклад во всемирную эпидемию неинфекционных заболеваний, в развитии которых ведущую роль играют метаболические расстройства. Обеспечить себя всеми необходимыми микронутриентами только из пищевых продуктов практически невозможно: учитывая их качество, для насыщения нужным соединением требуется потребление огромного объёма еды. Так, в России крайне затруднительно получить с пищей достаточное количество эйкоза- и докозапентаеновых полиненасыщенных жирных кислот, йода, селена и некоторых других важных веществ.
Как избыточная, так и недостаточная прибавка массы тела во время беременности ассоциирована с акушерскими и перинатальными осложнениями. Беременные пациентки с ожирением (ИМТ≥30 кг/м ) составляют группу высокого риска перинатальных осложнений: самопроизвольного выкидыша, гестационного сахарного диабета (ГСД), гипертензивных расстройств, преждевременных родов (ПР), оперативного родоразрешения, антенатальной и интранатальной гибели плода, тромбоэмболических осложнений (ТЭО) (20,144). Беременные с ИМТ≤20 кг/м составляют группу высокого риска задержки роста плода (ЗРП).
Беременной пациентке должны быть даны рекомендации по правильному питанию, такие как отказ от вегетарианства и снижение потребления кофеина.
Вегетарианство во время беременности увеличивает риск ЗРП. Большое количество кофеина (более 300 мг/сут) увеличивает риск прерывания беременности и рождения маловесных детей.
К беременным применимы те же принципы рационального питания, что и к населению в целом, но с небольшими оговорками.
Исключить все источники, которые могут содержать потенциальные тератогены, например пищу и добавки с большими концентрациями витамина А и лекарства, содержащие ретиноиды.
- Отказаться от продуктов, которые могут быть микробиологически небезопасными и служить резервуаром таких инфекций, как листериоз (незрелые мягкие сыры, непастеризованное молоко, паштеты), токсоплазмоз (термически недообработанное мясо, плохо промытые овощи), сальмонеллёз (сырые или недоготовленные яйца, майонез, термически недообработанное мясо, особенно курица).
- Использовать только йодированную соль.
- Поскольку количество фолиевой кислоты, необходимое для минимизации риска ДНТ, обычно невозможно получить с пищей, следует принимать 400 мкг/сут этого нутриента с прегравидарного периода (всем потенциальным матерям) до 12-й недели гестации.
- Ограничить потребление кофеина до 200 мг/сут (примерно две чашки кофе).
- При выявленном дефиците лактазы употреблять безлактозные молоко и молочные продукты.
- Включать в рацион продукты, содержащие железо в составе гема (мясо, рыба).
- Избегать употребления алкоголя и табакокурения (в том числе пассивного и курения кальяна).
- Из-за возможного загрязнения ртутью (а также полихлорированными бифенилами и другими липофильными агентами) беременным и кормящим следует исключить из рациона крупную рыбу, находящуюся на вершине пищевой цепочки в своей среде обитания (такую как марлин, тунец, акула, рыба-меч, королевская макрель, кафельник, щука и т.п.). Ограничить потребление жирной рыбы с низким потенциальным содержанием ртути (сардин, сельди, форели) до двух порций в неделю. Белую рыбу с низким содержанием жира (треску, пикшу, камбалу) можно есть без опасений.

Беременной следует изменить распорядок дня таким образом, чтобы она чувствовала себя максимально комфортно. В первую очередь, это означает наличие достаточного времени на отдых. Начиная со второго триместра, следует стремиться, чтобы продолжительность суточного сна составляла не менее 9 ч в сутки, включая эпизод дневного сна.
Факт положительного влияния дозированных физических нагрузок на состояние организма беременной не подлежит сомнению. Однако их интенсивность зависит от телосложения и привычного образа жизни женщины. Рекомендуемая кратность занятий — 2–3 раза в неделю. При этом очень важно, чтобы нагрузки были систематическими.
Беременной пациентке с нормальным течением беременности должна быть рекомендована умеренная физическая нагрузка (20-30 минут в день).
Физические упражнения, не сопряженные с избыточной физической нагрузкой или возможной травматизацией женщины, не увеличивают риск ПР и нарушение развития детей.
Беременной пациентке должны быть даны рекомендации по избеганию физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения).
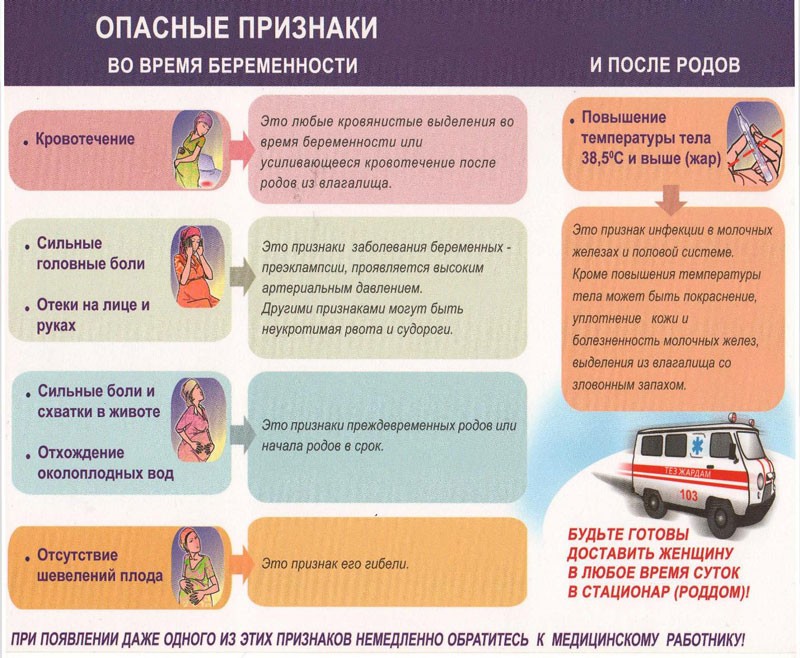
Вы должны обратиться к врачу акушеру-гинекологу при появлении следующих жалоб:
- рвота > 5 раз в сутки;
- потеря массы тела > 3 кг за 1-1,5 недели;
- повышение артериального давления> 120/80 мм рт. ст.;
- проблемы со зрением, такие как размытие или мигание перед глазами, сильная головная боль;
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.);
- эпигастральная боль (в области желудка);
- отек лица, рук или ног;
- появление кровянистых или обильных жидких выделений из половых путей;
- лихорадка более 37,5;
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
Необходимые исследования во время беременности
При постановке на учет по беременности за женщиной ведется тщательное наблюдение, во время которого оценивается течение беременности, риск возможных осложнений и вероятность их появления, рост и развитие плода, и, безусловно, состояние самой будущей мамы. Для этого беременная проходит обязательное обследование, которое включает достаточно широкий список лабораторных исследований.
Список анализов по триместрам беременности
Согласно приказу Минздрава РФ № 572 от 1 ноября 2012 года, базовый спектр обследования беременных женщин включает:
1 триместр (с момента оплодотворения до 14 недель)
- общий анализ мочи и крови;
- группа крови и резус-фактор (при отрицательном резусе кровь на группу и резус-фактор сдает и муж);
- биохимический анализ крови (общий белок, мочевина, креатинин, глюкоза, печеночные ферменты (АСТ, АЛТ), общий билирубин, прямой билирубин, общий холестерин);
- коагулограмма или свертываемость крови (фибриноген, тромбоциты, время свертываемости, время кровотечения, протромбиновый индекс, АЧТВ – активированное частичное тромбопластиновое время);
- кровь на сифилис (реакция RW);
- кровь на ВИЧ-инфекцию и вирусные гепатиты (В и С);
- мазок из влагалища и с шейки матки на микрофлору (грибы и гонококки) и цитологическое исследование;
- обследование на половые инфекции: хламидиоз, уреаплазмоз и прочие;
- двойной тест (в сроке 11-14 недель): определение плазменного протеина А (РАРР-А) и бета-ХГЧ для исключения тяжелых пороков развития (синдром Дауна, синдром Эдвардса);
- кровь на краснуху (выявление антител типа М и G).
2 триместр (с 14 по 28 неделю)
- общий анализ мочи при каждой явке;
- общий анализ крови перед выходом в декрет (30 недель);
- коагулограмма по показаниям;
- биохимический анализ крови перед декретом;
- мазок из влагалища и с шейки матки на микрофлору (грибы и гонококк), цитологический мазок по показаниям;
- кровь на ВИЧ-инфекцию и вирусные гепатиты, сифилис перед декретом.
3 триместр
- общий анализ мочи при каждой явке;
- общий анализ крови в 30 и 36 недель;
- мазок на гонококки и грибы в 30 и 36 недель;
- коагулограмма по показаниям;
- биохимический анализ крови в 30 недель;
- Плановое УЗИ в период гестации проводится двухкратно, сроки которого оптимальны для выявления аномалий развития плода, патологии плаценты и внутренних половых органов, подтверждения сроков беременности. В случае наличия показаний назначается дополнительное УЗИ( в 3 триместре) и допплерометрия, независимо от срока беременности.
Сроки обязательного прохождения УЗИ:
- УЗИ в 1 триместре – 11-14 недель;
- УЗИ во 2 триместре – 18-24 недель, чаще проводится с 21-й недели;
Прием витаминов и лекарственных препаратов во время беременности
Прием витаминов и лекарственных препаратов во время беременности. У беременных женщин увеличен риск развития гиповитаминозов/авитаминозов вследствие повышения у них потребности в витаминах. Чаще других встречаются гиповитаминозы С, В6, В1 и фолиевой кислоты. При приеме витаминов необходимо помнить, что эти лекарственные средства могут вызывать нежелательные явления, а некоторые из них обладают потенциальным тератогенным эффектом. Пероральный прием поливитаминов на протяжении всей беременности рекомендован только беременным группы высокого риска развития авитаминоза, т. к. в группе высокого риска авитаминоза назначение поливитаминов снижает риск перинатальных осложнений.
К группе высокого риска авитаминоза относятся женщины: - низкого социально-экономического класса, - с неправильным образом жизни, - с недостатком питания, - с особенностью диеты (вегетарианки). В группе низкого риска авитаминоза не рекомендован рутинный прием поливитаминов беременной женщиной.
Всем беременным женщинам на протяжении первых 12-ти недель гестации рекомендован пероральный прием фолиевой кислоты в дозе 400 мкг в день. Назначение фолиевой кислоты на протяжении первых 12 недель беременности снижает риск рождения ребенка с дефектом нервной трубки (например, анэнцефалией или расщеплением позвоночника).
Так же беременной пациентке рекомендован пероральный прием препаратов йода (калия йодида) на протяжении всей беременности в дозе 200 мкг в день.
Пероральный прием витамина D рекомендовано назначать беременным пациенткам группы высокого риска на протяжении всей беременности в дозе 10 мкг (400 МЕ) в день. К группе высокого риска гиповитаминоза витамина D относятся: - беременные женщины с темной кожей, - беременные имеющие ограничения пребывания на солнце, - со сниженным уровнем потребления мяса, жирной рыбы, яиц, - с ИМТ до беременности ≥30 кг/м2 Пероральный прием препаратов кальция на протяжении всей беременности необходимо рекомендовать беременным пациенткам при низком потреблении кальция (менее 600 мг/день).
Не рекомендован рутинный прием таких препаратов во время беременности как:
- Омега-3 полиненасыщенных жирных кислот;
- Препаратов железа (при нормальном уровне гемоглобина);
- Витамина А (доза > 700 мкг может оказывать тератогенный эффект);
- Витамина Е, Аскорбиновой кислоты.

Лекарственные препараты, применяемые во время беременности можно разделить на 2 группы:
- Препараты, применяемые для коррекции жалоб, возникающих во время нормальной беременности;
- Препараты для профилактики развития осложнений беременности у пациенток групп высокого риска развития акушерских и перинатальных осложнений при нормальном течении настоящей беременности. Лекарственные препараты для коррекции жалоб, возникающих во время нормальной беременности: - препараты с антацидным действием назначаются с жалобами на изжогу при отсутствии эффекта от соблюдения диеты и образа жизни, - антигеморроидальные средства в виде ректальных свечей или кремов, а также пероральный прием лекарственных препаратов, содержащих биофлавоноиды (гесперидин+диосмин) назначаются с жалобами на геморрой при отсутствии эффекта от соблюдения режима профилактики запоров, - пероральный курс антибактериальной терапии назначается при выявлении бессимптомной бактериурии. Медикаментозная профилактика развития осложнений беременности у пациенток групп высокого риска развития акушерских и перинатальных осложнений при нормальном течении настоящей беременности: - пероральный прием ацетилсалициловой кислоты с 12 недели беременности до 36 недели беременности по 150 мг/день рекомендован пациенткам группы высокого риска ПЭ, - прием гестагенов с 1-го визита до 20 недель беременности рекомендован беременной пациентке группы высокого риска самопроизвольного выкидыша (привычный выкидыш в анамнезе). - прием препаратов прогестерона с 22 до 34 недель беременности рекомендован беременной пациентке группы высокого риска ПР (наличие поздних выкидышей/ПР в анамнезе), - введение иммуноглобулина человека антирезус Rho[D] в 28-30 недель беременности в дозе, согласно инструкции к препарату, внутримышечно рекомендовано беременной резус-отрицательной пациентке с отрицательным уровнем антирезусных антител, не выявленными в 28 недель, при резусположительной принадлежности крови мужа/партнера. Беременной резусотрицательной пациентке с отрицательным уровнем антирезусных антител при проведении амниоцентеза или биопсии ворсин хориона так же рекомендовано введение антирезусного иммуноглобулина Rho(D) в дозе, согласно инструкции к препарату, внутримышечно (амниоцентез и биопсия ворсин хориона могут приводить к сенсибилизации матери по системе резус в случае, если кровь матери резус-отрицательная, а кровь плода – резусположительная).
Избегание факторов риска для профилактики осложнений во время беременности:
- Ни в коем случае нельзя ограничивать потребление жидкости! Для облегчения состояния и уменьшения частых позывов к мочеиспусканию нужно исключить продукты, обладающие мочегонным действием: чай, кофе, кабачки, арбуз; а также солёную, острую и жареную пищу.
- Носите удобное хлопчатобумажное бельё, которое не сдавливает низ живота.
- Для уменьшения тошноты и рвоты утром попробуйте съедать что-нибудь до того, как встанете с постели. Это может быть сухарик, печенье, несколько глотков воды. После перекуса полежите некоторое время. Облегчить состояние могут вода с лимоном, имбирный чай, а также ароматерапия с эфирными маслами цитрусовых.
- Питание во время беременности: Для рационального питания очень важен режим приёма пищи. Принимать пищу лучше 4–5 раз в день, причём мясо, рыбу, крупы следует употреблять утром или днём, а за ужином желательно ограничиться молочно-растительной пищей. С осторожностью добавляйте в пищу поваренную соль, лучше использовать йодированную. Рекомендуемая норма — не более 5 г в день, однако помните, что соль уже содержится во многих продуктах питания, поэтому старайтесь не досаливать пищу.
Какие продукты лучше исключить из рациона питания на протяжении всей беременности? Аллергией грозят клубника, помидоры, какао, шоколад, цитрусовые и креветки, употребляемые в больших количествах. Повышенную нагрузку на пищеварение беременной оказывают мясные и рыбные бульоны, лук и чеснок. Нежелательны продукты, богатые специями и пряностями, а также содержащие много консервантов, красителей и ароматизаторов. Следует ограничивать также продукты с большим содержанием животных жиров (жирные сорта мяса, сало, колбасные изделия, сосиски).
Исключите все продукты и лекарства, которые могут содержать вещества, опасные для плода при приёме в существенных количествах, например пищу и добавки с большими концентрациями витамина А (в частности, печень трески или минтая).
Лучше отказаться от продуктов, которые могут быть микробиологически небезопасными и служить источником инфекций и паразитов (незрелые мягкие сыры, непастеризованное молоко, термически недообработанные рыба, мясо, курица, плохо промытые овощи, сырые или недоваренные яйца).
От правильного питания во время беременности и исходного ИМТ зависит прибавка массы тела.
Нормы прибавки веса при беременности в зависимости от ИМТ:
- Для женщин с ИМТ 18,5–24,9 кг/м2 —11,5–16 кг за беременность, за 1 неделю 440-580г.
- Для пациенток с дефицитом массы тела (ИМТ менее 18,5 кг/м2) — 12,5–18 кг за беременность, за 1 неделю-350-500г.
- При прегравидарном избытке массы тела (ИМТ 25,0–29,9 кг/м2) — 7–11,5 кг за беременность, за 1 неделю-230-330г.
- При ожирении (ИМТ 30,0 кг/м2 и более) — 5–9 кг за беременность, за 1 неделю-170-270г.
Оценка еженедельной прибавки массы тела во время беременности, особенно во II и III триместрах, позволяет косвенно судить о течении гестации.
Профилактика несвоевременного и неполного опорожнения кишечника: Употребляйте больше овощей и фруктов, пейте воду. Старайтесь есть часто небольшими порциями.
Профилактика болезненности молочных желез: Подберите удобное бельё.
Профилактика заложенности носа, носовых кровотечений: Ииспользование увлажнителя воздуха. Если у вас его нет, можно положить влажное полотенце на батарею — менее эффективно, но лучше, чем ничего. Возможно применение спреев с морской солью, но нужно внимательно читать инструкцию и особенно раздел «Показания», там должна содержаться информация о безопасности средства во время беременности.
Изменения АД: Если вы впервые обнаружили у себя высокое нормальное давление, повторите измерение через 15 мин. Если давление остаётся повышенным, обратитесь к врачу. Ведите дневник измерений артериального давления, особенно при склонности к гипертензии. Показывайте дневник врачу на каждом приёме.
Правила вакцинации при беременности
Вакцинация, проведенная во время вынашивания ребенка, теоретически может навредить развитию плода. Хотя на сегодняшний день точных доказательств негативного воздействия современных вакцин на будущего малыша нет, врачи рекомендуют проводить процедуры по иммунизации во втором или третьем триместре беременности и только в тех случаях, когда предполагаемое инфекционное заболевание может нанести серьезный вред матери и ребенку.
После консультации и, возможно, получения результатов анализов на антитела для определения необходимости вакцинирования, врачи ОН КЛИНИК назначают план прививок.
В пользу вакцинирования при планировании беременности, а также во время вынашивания ребенка говорит и тот факт, что в третьем триместре женщина передает свои антитела малышу — в течение полугода после рождения они будут защищать его от инфекций.
Какие прививки разрешены во время беременности
Столбняк и дифтерия
Если будущая мать в течение последних десяти лет не прививалась от столбняка и дифтерии, прививку можно сделать во втором триместре беременности. Столбняк редко встречается в наши дни, однако течение этого заболевания может быть тяжелым и даже смертельно опасным.
Грипп
Грипп опасен для здоровья мамы и ребенка не только во время беременности, но и сразу после родов. Из-за ослабленного иммунитета риск тяжелого течения заболевания, а также осложнений гораздо выше, чем у небеременных — последствиями могут быть: внутриутробная гипоксия, синдром задержки развития плода и даже выкидыш. Вакцинация показана на втором-третьем месяце беременности, если он попадает на осенне-зимний сезон, особенно тем женщинам, которые страдают заболеваниями легких, сердца и сосудов, сахарным диабетом. Противогриппозные вакцины, содержащие убитый вирус гриппа, безопасны для будущей матери и плода.
Гепатит В
Вакцинация от гепатита В в первую очередь рекомендована тем беременным женщинам, которые состоят в группе риска. Всем будущим мамам показано проведение анализов на выявление антител к вирусу гепатита В. Вакцинация против этого заболевания не повышает риска развития патологий у будущего ребенка.
Гепатит А
Применяется вакцина из инактивированного вируса, который содержит либо убитый целый вредоносный микроорганизм, либо только фрагменты возбудителя.
Менингит
Научные исследования подтверждают, что прививка против менингита не наносит вред женщине и плоду. Врач может рекомендовать беременной вакцинироваться в случае, если есть реальная угроза заражения, например, если планируется поездка в место, где обнаружена вспышка менингококковой инфекции.
Пневмококковая инфекция
Прививка показана беременным женщинам, имеющим хронические проблемы с органами дыхания, и которые подвержены высоким рискам инфицирования и развития осложнений таких заболеваний, как пневмония, сепсис, менингит.
Полиомиелит
Врачи рекомендуют проводить вакцинацию во время беременности только в тех случаях, когда беременная женщина во время вынашивания ребенка подвергается высоким рискам заразиться полиомиелитом.
Прививки беременным по эпидемическим показаниям
Прививки беременным по эпидемическим показаниям рекомендованы жителям определенных территорий, где велика вероятность заражения инфекционными заболеваниями (например, клещевой энцефалит), а также женщинам, которые собираются отправиться в поездку в подобные места во время беременности.
При планировании путешествий во время вынашивания ребенка врачи-гинекологи советуют вакцинироваться до момента зачатия, так как прививки от некоторых заболеваний могут быть потенциально опасны для будущей матери и плода.
Какие прививки запрещены во время беременности
Целесообразность проведения тех или иных прививок во время беременности определяет врач. В период вынашивания ребенка нельзя делать инъекции живыми вакцинами, которые хоть и содержат в себе незначительное количество ослабленных вирусов, но могут негативно сказаться на развитие плода.
Беременным категорически нельзя делать прививки от следующих инфекций:
- туберкулез (БЦЖ);
- корь, краснуха, эпидемический паротит(КПК);
- ветряная оспа;
- желтая лихорадка;
- сибирская язва;
- брюшной тиф.
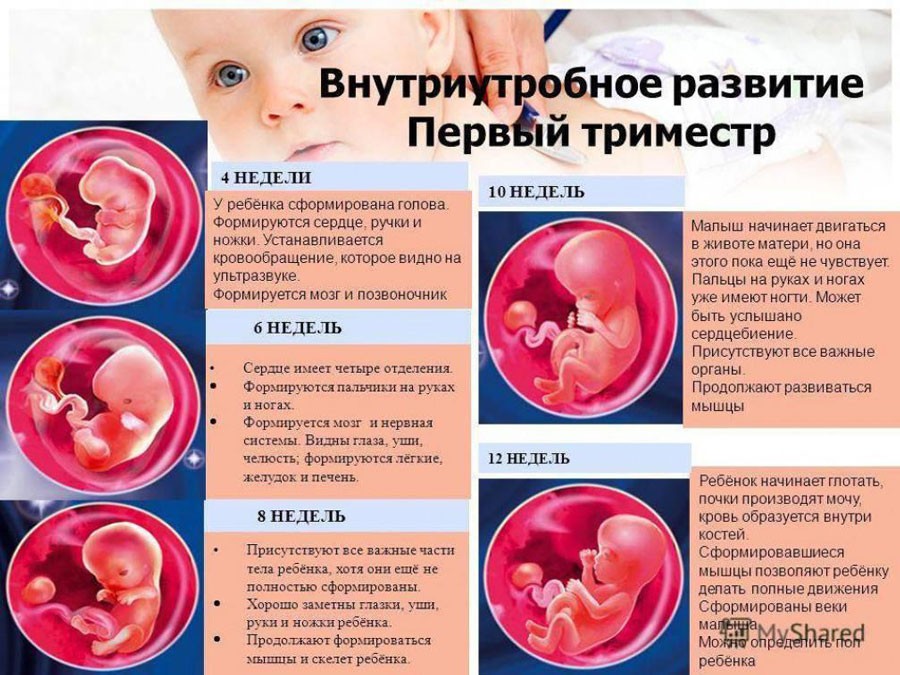
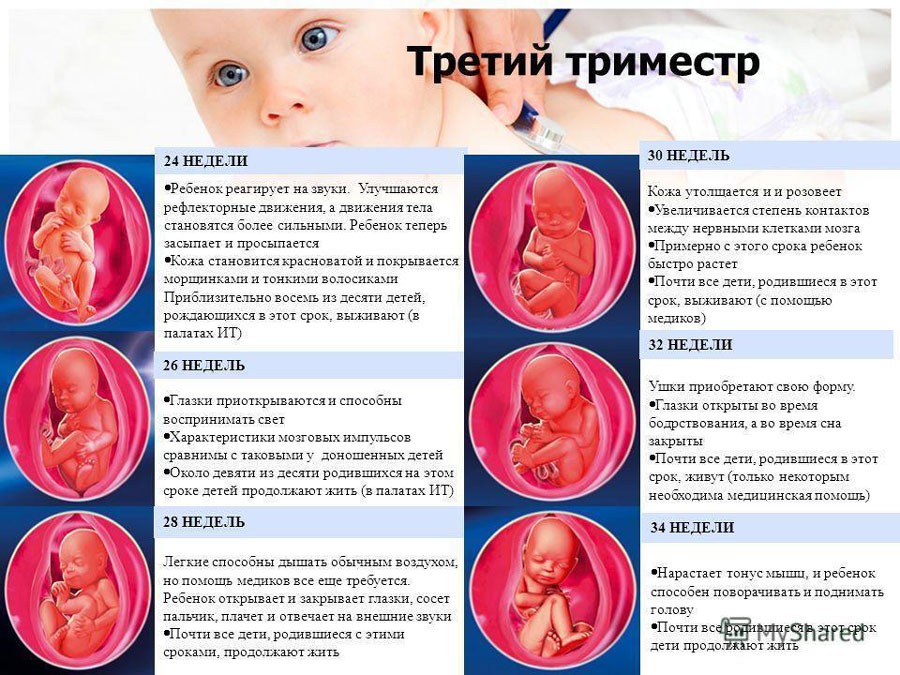
Внутриутробное развитие ребенка
Полезное влияние беременности на организм женщины
Организм женщины за время беременности полностью меняется. И действительно интересно, полезно ли вынашивать и рожать ребенка?
Как правило, в этот период у женщины исчезают гинекологические заболевания, связанные с гормональными нарушениями.
Большинство девушек, страдающих болезненными месячными, после беременности и родов смогут вздохнуть спокойно. Чаще всего болезненные спазмы уходят в забвение. Это связано с изменением гормонального фона у молодой мамы.
Заботясь о будущем малыше, женщина старается питаться полезными продуктами, что положительно сказывается на общем состоянии организма беременной. Как правило, будущая мама избавляется от вредных привычек, если таковые имелись до беременности. Такой отказ тоже положительно влияет на весь организм.
Можно посетить курсы для будущих родителей, где есть возможность завести новые знакомства, которые разделяют общие интересы. Что впоследствии может стать крепкой дружбой или возможно перерасти в деловые отношения.
Налаживаются замечательные отношения с близкими людьми, в особенности с мужем. Сами отношения становятся намного теплее и нежнее.
Беременность омолаживает организм женщины, особенно это касается мамочек после 35-40 лет. После рождения ребенка они вновь ощущают себя молодыми. Это и неудивительно, за время беременности изменился гормональный фон, что положительно влияет на месячный цикл и внешний вид. Беременность и роды в зрелом возрасте восстанавливают регулярность менструаций, если с этим были проблемы.
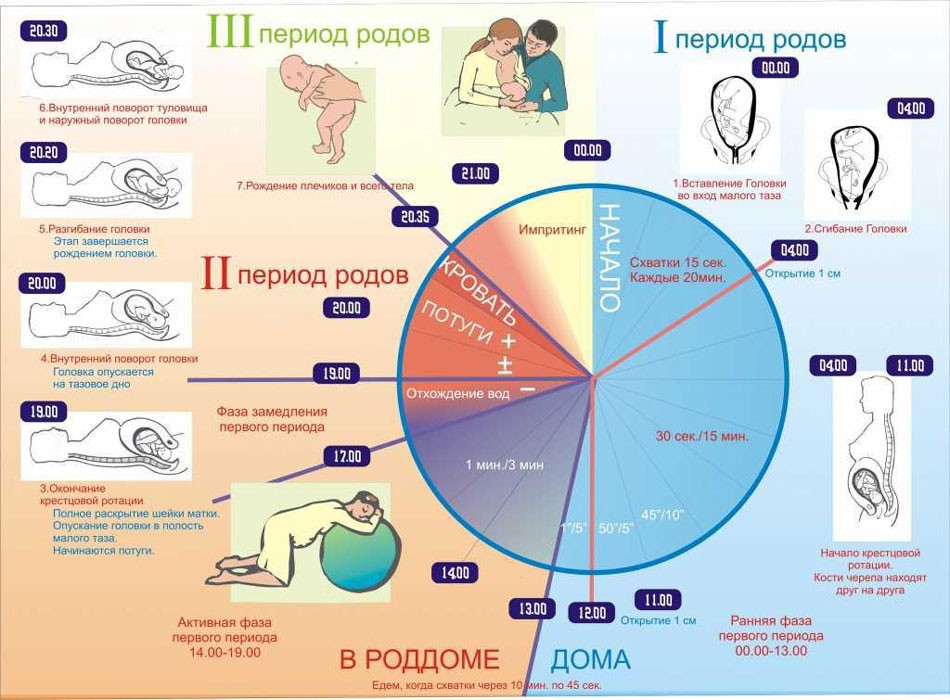
О ПОНЯТИИ НОРМАЛЬНЫХ РОДОВ
Что такое нормальные роды?
Нормальные роды — это своевременные (в 37° — 41 недель беременности) роды одним плодом, начавшиеся самостоятельно, с низким риском акушерских осложнений к началу родов (при отсутствии преэклампсии, задержки роста плода, нарушения состояния плода, предлежания плаценты и других осложнений), прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых пациентка и новорожденный находятся в удовлетворительном состоянии.
Как протекают роды?
Роды состоят их 3-х периодов.
Первый период родов — время от начала родов до полного раскрытия маточного зева.
Этот период родов состоит из латентной и активной фазы. Латентная фаза характеризуется слабыми сокращениями матки (иногда болезненными) и медленным раскрытием шейки матки до 5 см. Эта фаза может длиться до 20 часов у первородящих женщин и до 14 часов у повторнородящих женщин. Активная фаза характеризуется регулярными болезненными сокращениями матки (схватками) и раскрытием шейки матки до полного раскрытия.
Второй период родов — время от полного раскрытия маточного зева до рождения ребенка. Во время этого периода пациентка ощущает сильное желание тужиться (потуги), которые возникают каждые 2-5 минут.
Третий период родов — время от рождения ребенка до рождения последа. Обычно третий период родов завершается в течение 15-30 минут.
Может ли мой партнер присутствовать при родах?
Присутствие партнера при родах поощряется в случае его подготовки к помощи и присутствии при родах.
Буду ли я испытывать боль во время родов?
Обычно роды сопровождаются болезненными ощущениями во время схваток (примерно 60 секунд) с последующим расслаблением. Необходимо правильно дышать и быть спокойной для минимизации болезненных ощущений.
Будут ли мне обезболены роды?
Первоначально рекомендуется применить немедикаментозные методы обезболивания родов, такие как правильная техника дыхания, использование мяча, массаж, теплые компрессы, холод на спину в случае болей в пояснице и другие, которые оказываются эффективными в большинстве случаев. При неэффективности немедикаментозных методов при Вашем желании, отсутствии противопоказаний и возможности медицинской организации может быть проведена эпидуральная анальгезия.
Следует знать, что эпидуральная анальгезия ассоциирована с повышенным риском удлинения продолжительности родов.
О ПОКАЗАНИЯХ К КЕСАРЕВО СЕЧЕНИЮ
В плановом порядке рекомендовано: при полном предлежании и врастании плаценты. При неполном предлежании плаценты на расстоянии 2 см и менее от внутреннего зева родоразрешение чаще проводится путем КС, однако возможно родоразрешение через естественные родовые пути в зависимости от паритета, готовности родовых путей (наличия или отсутствия кровотечения, фазы родов), при соматических заболеваниях беременной, требующих исключения потуг (декомпенсация сердечно-сосудистых заболеваний, осложненная миопия, трансплантированная почка). Существует ряд других показаний для проведения КС, наличие которых определит ваш врач акушер-гинеколог.
В неотложном порядке родоразрешение путем КС рекомендовано: при преэклампсии тяжелой степени, при некорригируемых нарушениях сократительной деятельности матки (слабость родовой деятельности, дискоординация родовой деятельности, дистоция шейки матки), не сопровождающихся дистрессом плода при отсутствии эффекта от родовозбуждения окситоцином при хориоамнионите и неготовности естественных родовых путей к родам при дистресс-синдроме плода, сопровождающегося сомнительным типом КТГ, при прогрессирующей преждевременной отслойке нормально расположенной плаценты рекомендовано при угрожающем, начавшемся или свершившемся разрыве матки и т. д. Помните, что своевременное обращение за медицинской помощью позволит вовремя акушеру-гинекологу определить показания к экстренному КС
Обычно (при отсутствии особых показаний) плановое кесарево сечение выполняется в 39-40 недель беременности. Для родоразрешения Вас заблаговременно госпитализируют в акушерский стационар. В случае начала родовой деятельности или разрыва плодных оболочек до предполагаемой даты родоразрешения, Вам необходимо срочно вызвать бригаду скорой помощи для госпитализации в акушерский стационар. В стационаре Вам будет выполнен необходимый перечень лабораторных и инструментальных исследований в зависимости от акушерской ситуации. При плановой госпитализации Вы будете должны отказаться от приема пищи за 8 часов, и прозрачных жидкостей — за 2 часа до планируемого родоразрешения. К прозрачным жидкостям относятся вода, фруктовый сок без мякоти, газированные напитки, чай и кофе. Перед операцией Вас проконсультируют врач-акушер-гинеколог и врач-анестезиолог-реаниматолог. Вы будете обязаны сообщить врачам обо всех известных Вам проблемах, связанных с Вашим здоровьем, наследственностью, аллергических реакциях, индивидуальной непереносимостью лекарственных препаратов и продуктов питания, а также о курении табака, злоупотреблении алкоголем или наркотическими препаратами в настоящее время и в прошлом. Врач-анестезиолог-реаниматолог выберет наиболее подходящий для Вас вид обезболивания во время операции.
Грудное вскармливание
- Кормите ребенка по его требованию, в том числе ночью.
- Чем чаще малыш сосет, тем больше молока вырабатывается у матери. Если ребенок набирает в весе не менее 500 граммов в месяц и мочится не менее шести-восьми раз в сутки, значит, он получает достаточно молока.
- Для поддержания чистоты груди достаточно обычного купания (душа) один раз в день. Ваша диета должна быть разнообразной. В нее необходимо включить мясо, рыбу, бобовые, овощи и фрукты. Пейте воду, молоко, кисломолочные продукты и сок по желанию.
- Выход на работу не служит препятствием для кормления ребенка грудью. Молоко сцеживается и может храниться при комнатной температуре в течение восьми часов, в холодильнике — три дня, а в морозильной камере при температуре — 180 С — до трех месяцев.
- Неправильное прикладывание может приводить к травмам сосков, плохому опорожнению груди, недостаточному набору веса малыша, уменьшению количества молока и прочим проблемам
- Всемирная организация здравоохранения рекомендует кормить грудью до 2 лет и дольше, если этого хотят мама и ребенок. Этот минимально рекомендуемый срок связан с этапами психологического и физического развития ребенка, а также с влиянием кормления грудью на здоровье матери.









